すぱいすのページ

「すぱいす」 2023年12月22日号
【元気の処方箋】
女性の医療シリーズ② 不妊治療 検査や治療の流れを知ろう
| 「女性の医療シリーズ」2回目は「不妊治療」についてお伝えします。不妊の原因は女性に限ったものではありません。しかし、治療のゴールとなる妊娠・出産は女性にしかできないものです。カップルが理解・協力していくための情報をお届けします。(編集=坂本ミオ イラスト=はしもとあさこ) |
| 【はじめに】 「不妊症かも…」と 悩みながら受診を迷う方に |

不妊治療とは、妊娠を希望しているにもかかわらずなかなか赤ちゃんができないカップルに子どもが授かるよう行う治療です。昨年4月に不妊治療の保険適用が拡大されたことは大きなニュースとして取り上げられました。 |
| 【不妊症とは】 1年以上妊娠しない場合に診断 |
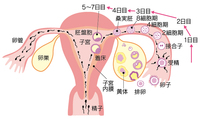
【図1】妊娠の様子
妊娠とは、月に1度卵巣から排卵された卵子が卵管の中で精子と出合い、受精卵(胚)となって子宮内に着床することです(図1)。この過程のどこかに異常があると妊娠は成立せず、不妊症となる可能性があります。 |
| 【不妊症の原因】 協力して男女ともに検査を |
|
女性では子宮、卵巣、卵管、あるいは免疫系などに、男性では精巣、精子の通り道、性機能などに何らかの異常があると自然妊娠に至ることが難しい場合があります。不妊症は、多くの因子が絡み合っており、カップルのどちらにも原因があるケースがあります。検査をしても原因がはっきりしないこともありますが、協力して男女ともに検査を進めていくことが大切です。 |
| 【不妊治療】 検査の結果で治療法を選択 |
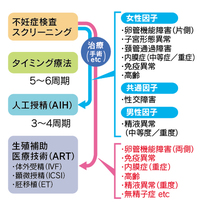
【図2】不妊治療の流れ
不妊治療は①一般不妊治療(タイミング法、人工授精)と②生殖補助医療(体外受精・胚移植、顕微授精など)の2つに大きく分かれます。 |
| 【MEMO】 費用負担の軽減図る保険適用 |
|
2022年4月から人工授精などの一般不妊治療や体外受精・顕微授精などの生殖補助医療について保険が適用されるようになりました。 |
| 【おわりに】 不妊治療専門の医療機関の受診を |
|
不妊症は、家族や友人など親しい間柄の人にもなかなか相談しづらく、検査や治療を受けた方がよいのか迷ったり悩んだりするかもしれません。 |

執筆者
熊本大学大学院生命科学研究部 産科婦人科学講座 医員 中村 美和 ・ 日本産科婦人科学会専門医 |