���ς����̃y�[�W

������ 2023�N6��23����
�y���C�̏���ⳁz
�u�����m�낤�v�V���[�Y�A ���A���{�ōł����� �咰����
| �@����ɂ��Ă̏������͂�����u�����m�낤�v�V���[�Y�B2��ڂ̍���́A���{�ōł������̐l���������Ă���u�咰����v�ɂ��Ă��`�����܂��B �i�ҏW����{�~�I �C���X�g���͂����Ƃ������j |
| �y�͂��߂Ɂz �咰����Ƃ� |
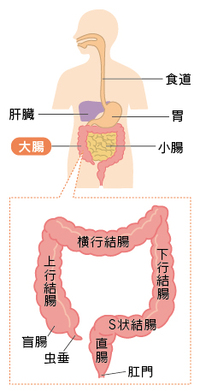
�y�}1�z�咰�̍\��
�@�咰����͍������K���̉��ĉ��ɂ��N�X�����X���ɂ���A���݂ł͓��{�ōł���������ƂȂ��Ă��܂��B |
| �y�咰����̊댯���q�Ɨ\�h�@�z �V���A�A���R�[���A�i���A�얞 �Ƒ��������X�N�� |

�y�}2�z�咰����̊댯���q�Ɨ\�h�@
�@�咰���Ȃ���������̂��A�����_�ł����S�ɂ͖��炩�ł͂���܂���B�咰����ɂȂ�₷���Ȃ�댯���q�Ƃ��āA�V���A�A���R�[���A�i���A�얞�Ȃǂ��������܂��B���{�l�̐H���������m�������i�����b�A���^���p�N���ő@�ێ������Ȃ��j���Ƃ��A�咰�������������̈�ƍl�����Ă��܂��B |
| �y�咰����̏Ǐ�ƌ��f�z �����ɂ͖��m�łȂ��Ǐ� �ϋɓI�Ȍ��f��f�� |

�@�i�s����ɂȂ�ƌ��ցE�����A�r�֏K���̕ω� �i�֔�E�����A�ւ��ׂ��j�A�����̕s�����E���ɁA��ᎁi�����イ��������j�A���ǁA�̏d�����A��J���Ȃǂ̏Ǐ���܂��B |
| �y�咰����̎��Áz �u�i�s���x�ɉ����ĈقȂ鎡�� ���o������{�b�g�x�����ŊO�Ȏ�p���s���ꍇ�� |
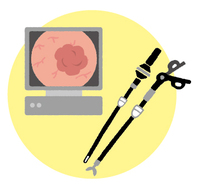
�@�咰����́A�咰�S���̍זE���甭�����A�咰�|���[�v�����������̂ƁA����S�����璼�ڔ���������̂�����܂��B |
| �O���ʉ@�ł̎��Â��\�� ���w�Ö@ |

�@�f�f������̓]�ڕa�ς�p��ɍĔ������a�ςɑ��āA��p���s�\�ȏꍇ�ɂ͉��w�Ö@���s�����ƂɂȂ�܂��B�g�p�����܂͑咰����̈�`�q�ψق̏ȂǂׂāA�ł����ʂ̍������Ö@���������邱�Ƃ����߂��Ă��܂��B |

���M��
�F�{��w��w�@�����Ȋw������ ������O�Ȋw�u�� �F�{��w�a�@�@������O�� ���� �n�� �G�v �E���{�O�Ȋw�� ����E�w���� �E���{������O�Ȋw�� ����E�w����E�����킪��O�Ȏ��ÔF���E�]�c�� �E���{������a�w�� ������a����E�w����E�]�c�� �E���{�����Êw�� �Ď� �E���{���ÔF���@�\ ���ÔF��� �Ȃ� |